«Psoriāze jeb zvīņēde ir hroniska, autoimūna saslimšana, kas izraisa ādas, nagu un locītavu bojājumu, izmainot ādas šūnu dzīves ciklu.»
Interesanti fakti:
- Latvijā skar aptuveni 1,5 – 2% populācijas (tas ir aptuveni 23000 – 46000 pacientu).
- Sastopama visās vecuma grupās, bet lielākoties slimo pieaugušie darbspējīgā vecumā no 15-35 gadiem!
- Nav dzimuma atšķirību (vīrieši un sievietes psoriāze skar vienādi)
- Psoriāze nav infekcija – tā nav lipīga!
Dermatologa praksē ar psoriāzi nākas sastapties bieži. Tā ir saslimšana ar daudzām sejām, kas skar ne tikai ādu un ietekmē arī organisma iekšējo vidi un nopietni arī ietekmē pacienta kopējo veselības fonu un pat dzīvildzi.
Šoreiz mēs izskatīsim tādas tēmas kā:
Kas ir psoriāze?
Psoriāze ir hroniska, multifaktoriāla, galvenokārt ādas, iekaisīga saslimšana, kas izpaužas kā ādas virspusējo šūnu – keratinocītu hiperproliferācija t.i. ādas šūnu pastiprināta dalīšanās un saīsināts, dzīves cikls – tas izpaužas kā sārti ādas pleķi ar pastiprinātu zvīņošanos.
Bieži vien pacienti neapzinās nosaukumu hronisks – psoriāze pašreiz ir slimība, ko nav iespējams pilnībā izārstēt. Mūsdienu terapijas principi psoriāzes gadījumā ir vērsti uz paasinājumu skaita samazināšanu un pacienta darbaspēju, dzīves kvalitātes uzlabošanu.
Kādas ir īpatnības un atšķirības starp normālas ādas un psoriātiskas ādas uzbūvi?
Normāla neizmainīta cilvēka ādas arhitektūra veido 3 slāņus: epiderma (virsāda), derma (īstā āda) un hipoderma (zemāda). Virsādas struktūra jeb epidermas šūnas ir izvietotas uz bazālās membrānas, kas atdala epidermu no dermas. Šūnas, kas sēž uz bazālās membrānas – bazālā slāņa keratinocīti ir izvietoti ļoti sakārtoti kā zaldātiņi viens pie otra un producē galvenās mūsu aizsargšūnas – keratinocītus, kuru galvenais uzdevums ir producēt keratīnu. Keratinocīti ir izvietoti 10-15 slāņos, to normālais dzīves cikls ir 25 dienu laikā, kad šūnas savu darbu ir mierīgi padarījušas tās atmirst atmirst un nolobās.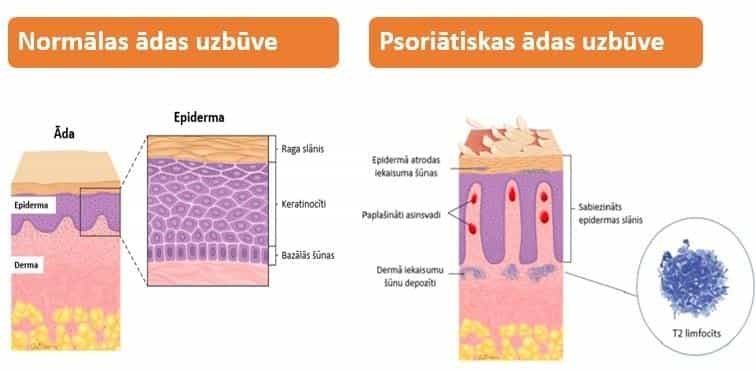 Savukārt psoriātiskās saslimšanas gadījumā, ādas slāņu proporcijas ir izmainītas. Visvairāk tiek skarta ādas epidermas slānis. Tam vaininieks ir agresīva imunitātes šūna – T2 limfocīts, kas mums nezināmu iemeslu pēc nospriedis, ka ādas virskārtas šūnas ir ienaidnieks un sāk viņas tincināt. Kā var agresīvi izturēties mūsu organisms pret jebko svešo un nepatīkamo? Tikai veidojot iekaisumu.
Savukārt psoriātiskās saslimšanas gadījumā, ādas slāņu proporcijas ir izmainītas. Visvairāk tiek skarta ādas epidermas slānis. Tam vaininieks ir agresīva imunitātes šūna – T2 limfocīts, kas mums nezināmu iemeslu pēc nospriedis, ka ādas virskārtas šūnas ir ienaidnieks un sāk viņas tincināt. Kā var agresīvi izturēties mūsu organisms pret jebko svešo un nepatīkamo? Tikai veidojot iekaisumu.
Ādas virsējās kārtas šūnas ierosinātā iekaisuma rezultātā pastiprināti veidojas, bet normāli atdalīties nespēj. Keratinocīts, kura normālais dzīves cikls ir 25 dienas, psoriāzes gadījumā ir aptuveni 7 dienas. Klīniski uzskatāmi redzams ādas iekaisums ar pastiprinātu zvīņu veidošanos. Kā tas notiek liekā palielinājumā uzskatāmi parādīts video attēlā.
Jūs man jautāsiet, kāpēc veidojas iekaisums ādā? Vienīgā normālā atbilde, ko uz šo brīdi es varu sniegt, ka tas ir ierosināts auto-agresīvs, jeb ļoti sarežģīts imunoloģisks process (kāpēc rodas autoagresivitāte, par to joprojām zinātnieki strīdas, bet ir skaidrs, kas to provocē. Principā tas ir jebkurš organisma stress – trauma, pārdzīvojumi, medikamenti un tml.).
Vēlos gan piebilst, ka psoriāze noteikti nav lipīga saslimšana un bieži vien tā iedzimst no kāda no vecākiem vai vecvecākiem.
Ar zvīņēdi var saslimt jebkurš. Pastāv maldīgs uzskats, ka psoriāze ir tikai iedzimta saslimšana. Tiesa gan iedzimstot paaudzēs psoriāzes simptomi izpaužas smagāk un diemžēl arī agrāk.
Klasiski pēc simptomu izpaušanās laika izdala divas lielas psorāzes pacientu grupas. Pirmajā atrodas pacienti, kuriem psoriāze izpaužas agrā jaunībā līdz 35 gadiem. Ir jau pierādīts, ka šiem pacientiem saslimšana noris klīniski smagāk, jo ir lielāks komplikāciju risks (psoriātiskais artrīts, metabolais sindroms un citi ar psoriāzi asociētie stāvokļi). Tamdēļ ir nopietni jāuzsāk ārstēšanas un profilaktiskie pasākumi.
Otrā psoriāzes grupa izpaužas vecumā pēc 45-50 gadiem. Pacientam fonā jau ir kāda no metabolām saslimšanām – cukura diabēts, liekais svars un/vai arteriālā hipertensija un tad attīstās neskaidri ādas iekaisuma perēkļi ķermeņa ādā, kas bieži vien ir psoriāze. Pielietotie medikamenti, kā piemēram sirds slimību ārstēšanai – beta adrenoblokatoru grupas medikamenti var provocēt psoriāzes attīstību vai slimības norises smagumu. Šiem pacientiem ir dažādi pielietojamo medikamentu ierobežojumi. Bieži vien uzlabojot pacienta vispārējo veselības fonu, koriģējot lietojamo medikamentu devas, ļoti veiksmīgi var samazināt psoriātiskās saslimšanas izpausmes.
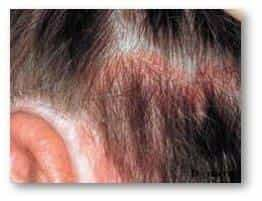
Lielu lomu slimības attīstībā spēlē sadzīves, ģenētiskie un imunoloģiskie faktori. Saslimšana galvenokārt locekļu atloku virsmās – uz ceļiem un elkoņiem; galvas matainās daļas ādā. Psoriāzei bieži vien ir raksturīgs nagu bojājums un aptuveni trešdaļai psoriāzes pacientu attīstās komplikācija psoriātisks artrīts – iekaisīga locītavu saslimšana.
Kādi ir psoriāzes simptomi?
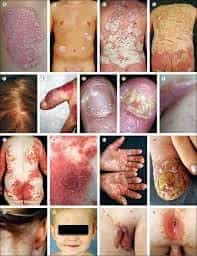
Zvīņēde tik tiešām ir ādas saslimšana ar daudzām sejām. Liela nozīme ir savlaicīgai un pareizai diagnozes uzstādīšanai, jo tas ietekmē savlaicīgu komplikāciju profilaksi un pacienta dzīves kvalitātes rādītājus.
Psoriāzes simptomi un stāsti ir līdzīgi:
- Apsārtis pleķis ar zvīņu veidošanos, kas ir sācis palielināties uzmēros;
- Jaunu, sīku, sārtu iekaisuma perēklīšu parādīšanās, kas ir klāti ar baltu zvīņu;
- Nesen pārslimota streptokoka angīna un trauma (var būt fiziska vai psihoemocionāla) pēc kā ir parādījušies nepārejoši, progresējoši ādas perēkļi;
- Ģimenē kādam ir līdzīgs ādas vai nagu bojājums;
- Sāpes (īpaši ir raksturīgs pie psoriāzes paveida – eritrodermiskās formas un/vai pie psoriātiskā artrīta komplikācijas);
- Sausi ādas pleķi niez (īpaši pilienveida psoriāze);
- Ādas izsitumus praktiski nekad nepavada temperatūras paaugstināšanās un drudzis. Izņēmums ir psoriāzes eritrodermijas forma;
- Distrofiskas nagu izmaiņas;
- Locītavu pietūkums uz psoriātiski izmainītas ādas fona;
- Locītavu bojājums bez redzamām ādas izpausmēm;
- Acu bojājums 10% no psoriāzes pacientiem – vienmēr izpaužas pēc ādas bojājuma. Simptomi ir acu apsārtums, asarošana līdz tādam stāvoklim kā konjuktivīts vai blefarīts.
Biežākā psoriāzes komplikācija ir psoriātisks locītavu bojājums un ādas perēkļu bakteriāls iekaisums. Iekaisušie ādas perēkļi ir sāpīgi un artrīts nopietni ietekmē pacienta dzīves kvalitāti. Psoriātisks artrīts biežāk ietekmē mazās locītavas – skarot roku un kāju pirkstu, delnu un pēdu locītavas.
Kādi ir psoriāzes veidi?
Vulgārā psoriāze (ap 90% psoriāzes gadījumu)
Psoriasis vulgaris raksturīgi ir piepacelti (papulozi) iekaisuma perēkļi, kas ir klāti ar baltu – sudraba krāsas zvīņu. Tipiskas psoriātisko elementu atrašanās vietas uz locekļu atloku virsmām – elkoņi, ceļi. Kā arī rumpja ādā un galvas matainās daļas ādā. 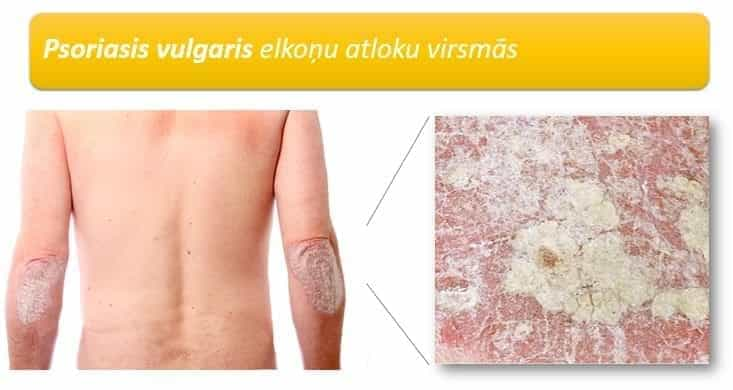
Pilienveida psoriāze (psoriasis guttata)
Raksturīgas mazi, piepacelti, laša krāsas izsitumi diametrā līdz 1 centimetram, kas galvenokārt ir izvietoti rumpja ādā. Elementi var būt klāti ar zvīņu. Bieži šie iekaisīgie elementi parādās pēkšņi, 2-3 nedēļas pēc augšējo elpceļu infekcijas, kas ir ierosinājis beta hemolītiskais streptokoks. Pilienveida psoriāze ir vienīgais no psoriāzes veidiem, kas var būt pārejošs.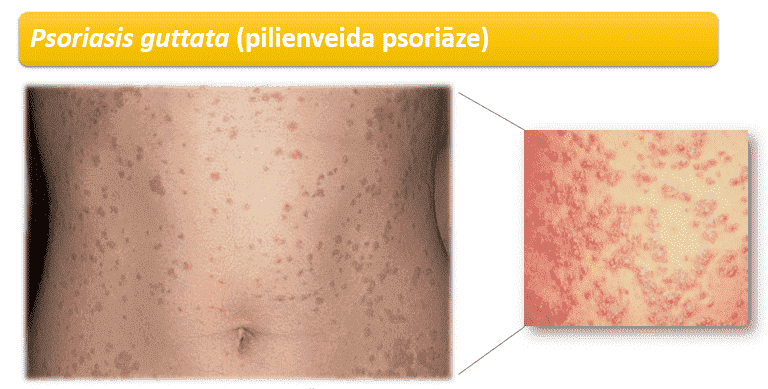
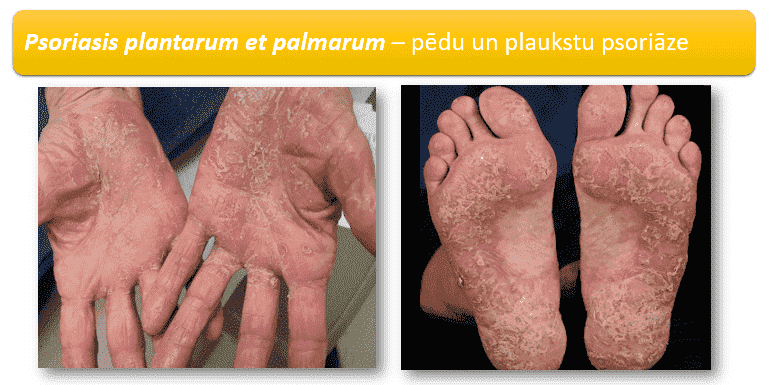
Pēdu un plaukstu psoriāze
Šis psoriāzes veids skart lielākoties tikai pacienta rokas un/vai pēdas biezo ādu. Bieži sākotnējā
attīstības stadijā klīniskā aina atgādina sēnītes infekciju vai roku ekzēmu. Šī saslimšana nopietni ietekmē pacienta dzīves kvalitāti, īpaši paasinājuma periodā un var izpausties dažādos veidos kā:
- sārti iekaisuma perēkļi, kas ir klāti ar zvīņu uz rokām un pēdām kā arī kombinējas ar perēkļiem citviet ķermenī;
- Roku un pēdu ādas (biežāk gan skar papēžus) sabiezējumi, kas plīst un veido dziļas, sāpīgas plaisas;
- Pustulozā psoriāze – kā psoriāzes paveids, kas izpaužas kā pūslīši ar duļķainu saturu (nezinātājs jauc ar infekcijas saslimšanu);

Pustulozā psoriāze
Pūslīši ar sterilu (tā nav infekcija) saturu, kas biežāk izpaužas roku un pēdas biezajā ādā un/vai izplatīties ķermeņa ādā. Diezgan nopietns stāvoklis, kas prasa specifisku terapiju. Šī psoriāzes forma bieži vien ir rezistenta klasiskajai vietējai terapijai. 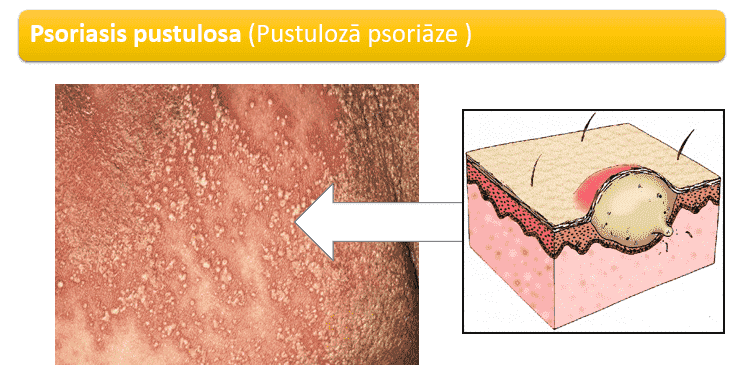
Eritrodermiska psoriāze
Tā izpaužas kā ģeneralizēts ādas iekaisuma process, ar sāpēm, pietūkumu. Var veidot arī pustulas. Tas ir dzīvībai bīstams process, kas prasa pacienta hospitalizāciju, jo var pievienoties drudzis vai sekundāra infekcija. 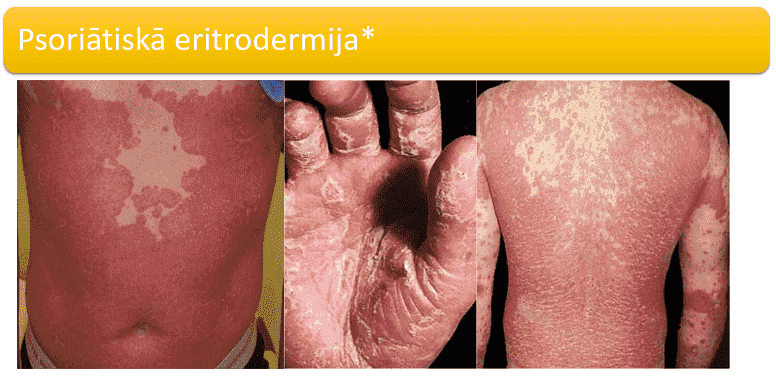
Nagu psoriāze
Nagu psoriāze izsauc roku un kāju nagu izmaiņas: tādas kā naga plātnītes sabiezēšanās, dzeltenīgu nokrāsu (eļļas fenomens), iedobju veidošanos (uzpirksteņa fenomens). Bieži vien, sākuma stadijās šīs izmaiņas tiek jauktas ar nagu sēnītes infekciju (onihomikozi). 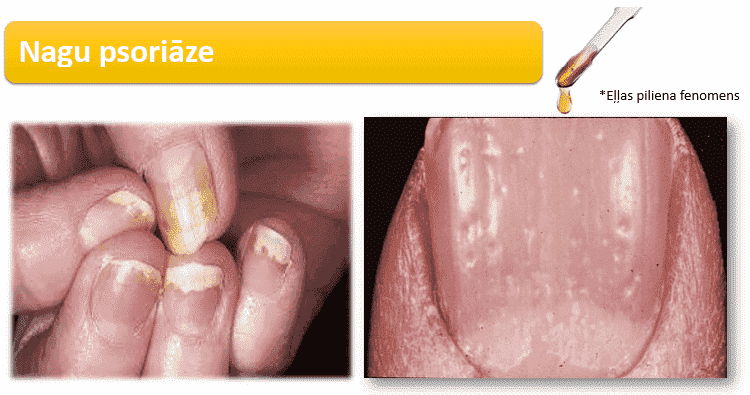
Retrospektīvs pētījums 2014. gadā ir pierādījis, ka naga bojājums ir nopietns prognostisks rādītājs psoriāzes biežākās komplikācijas – artrīta attīstībai. (Langenbruch A, Radtke MA, Krensel M, Jacobi A, Reich K, Augustin M. Nail involvement as a predictor of concomitant psoriatic arthritis in patients with psoriasis. Br J Dermatol. 2014 Nov. 171(5):1123-8. [Medline].)
Kā nosaka psoriāzes diagnozi?
- Psoriāze ir klīniska diagnoze, ko uzstāda ārsts dermatologs. Izmantojot dažādas mūsdienīgas palīgmetodes, to izdarīt ir daudz vienkāršāk, bet nekas neaizvieto pieredzējuša speciālista aci.
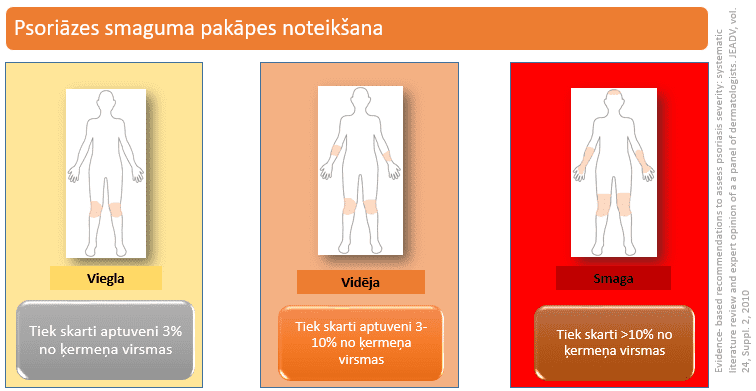
- Speciālists nosaka psoriāzes izplatību, nosaka smaguma pakāpi, un piemeklē nepieciešamo medikamentu vai to kombināciju (viena no smaguma pakāpes noteikšanas metodēm ir attēlota zemāk esošā attēlā).
- Ir gadījumi, kad diagnozes apstiprināšanai ir nepieciešama biopsija (ādas gabaliņa histoloģiskie izmeklējumi).
- Ādas nolasījumi, uztriepes, sēnīšu mikroskopija nepieciešami, lai izslēgtu blakusslimības vai sekundāro infekciju.
- Asins bioķīmiskās analīzes tiek veiktas, lai novērtētu psoriāzes asociēto saslimšanu stāvokli un risku, kā arī pirms sistēmisko medikamentu lietošanas sākšanas.

Šis ir tikai ievadraksts vairākiem tematiskām publikācijām par psoriāzi. Mēs uzskatām, ka šī saslimšana mūsdienu sabiedrībā ir novērtēta ļoti zemu. Pieejamās ārstēšanas iespējas Latvijas apstākļos ir ierobežotas un pacienti ļoti novēloti griežas pie ārsta. Tomēr ņemsim vērā, ka šī publikācijas mērķis ir informēt un izglītot sabiedrību. Šo rakstu nevar uzskatīt par ārstēšanas shēmu vai pašārstēšanās metodi. Pie jebkurām ādas izmaiņām mēs rekomendējam griezties pie ārsta-dermatologa.
Ar cieņu,
Jūsu Ādas Akadēmija
Izmantotā literatūra raksta izveidei:
- Menter A, Korman NJ, Elmets CA, Feldman SR, Gelfand JM, Gordon KB, et al. Guidelines of care for the management of psoriasis and psoriatic arthritis: section 4. Guidelines of care for the management and treatment of psoriasis with traditional systemic agents. J Am Acad Dermatol. 2009 Sep. 61(3):451-85. [Medline].
- Mrowietz U, de Jong EM, Kragballe K, Langley R, Nast A, Puig L, et al. A consensus report on appropriate treatment optimization and transitioning in the management of moderate-to-severe plaque psoriasis. J Eur Acad Dermatol Venereol. 2013 Feb 26. [Medline].
- Gulliver W. Long-term prognosis in patients with psoriasis. Br J Dermatol. 2008 Aug. 159 Suppl 2:2-9.[Medline].
- Krueger JG, Bowcock A. Psoriasis pathophysiology: current concepts of pathogenesis. Ann Rheum Dis. 2005 Mar. 64 Suppl 2:ii30-6. [Medline]. [Full Text].
- Keaney TC, Kirsner RS. New insights into the mechanism of narrow-band UVB therapy for psoriasis. J Invest Dermatol. 2010 Nov. 130(11):2534. [Medline].
- Pietrzak AT, Zalewska A, Chodorowska G, Krasowska D, Michalak-Stoma A, Nockowski P, et al. Cytokines and anticytokines in psoriasis. Clin Chim Acta. 2008 Aug. 394(1-2):7-21. [Medline].
- Keller JJ, Lin HC. The Effects of Chronic Periodontitis and Its Treatment on the Subsequent Risk of Psoriasis. Br J Dermatol. 2012 Jul 3. [Medline].
- Riveira-Munoz E, He SM, Escaramís G, et al. Meta-Analysis Confirms the LCE3C_LCE3B Deletion as a Risk Factor for Psoriasis in Several Ethnic Groups and Finds Interaction with HLA-Cw6. J Invest Dermatol. 2011 May. 131(5):1105-9. [Medline].
- Gelfand JM, Stern RS, Nijsten T, Feldman SR, Thomas J, Kist J, et al. The prevalence of psoriasis in African Americans: results from a population-based study. J Am Acad Dermatol. 2005 Jan. 52(1):23-6.[Medline].
- Klufas DM, Wald JM, Strober BE. Treatment of Moderate to Severe Pediatric Psoriasis: A Retrospective Case Series. Pediatr Dermatol. 2016 Feb 12. [Medline].
- Gelfand JM, Troxel AB, Lewis JD, Kurd SK, Shin DB, Wang X, et al. The risk of mortality in patients with psoriasis: results from a population-based study. Arch Dermatol. 2007 Dec. 143(12):1493-9. [Medline].
- Harding A. Extent of psoriasis tied to risk of comorbidities. Reuters Health Information. August 15, 2013.[Full Text].
- Yeung H, Takeshita J, Mehta NN, et al. Psoriasis Severity and the Prevalence of Major Medical Comorbidity: A Population-Based Study. JAMA Dermatol. 2013 Aug 7. [Medline].
- Patel RV, Shelling ML, Prodanovich S, Federman DG, Kirsner RS. Psoriasis and vascular disease-risk factors and outcomes: a systematic review of the literature. J Gen Intern Med. 2011 Sep. 26(9):1036-49.[Medline].
- Li WQ, Han JL, Manson JE, Rimm EB, Rexrode KM, Curhan GC, et al. Psoriasis and risk of nonfatal cardiovascular disease in U.S. women: a cohort study. Br J Dermatol. 2012 Apr. 166(4):811-8. [Medline].
- Henderson D. Psoriasis severity linked to uncontrolled hypertension. Medscape Medical News. October 27, 2014. [Full Text].
- Takeshita J, Wang S, Shin DB, Mehta NN, Kimmel SE, Margolis DJ, et al. Effect of Psoriasis Severity on Hypertension Control: A Population-Based Study in the United Kingdom. JAMA Dermatol. 2014 Oct 15.[Medline].
- Wan J, Wang S, Haynes K, Denburg MR, Shin DB, Gelfand JM. Risk of moderate to advanced kidney disease in patients with psoriasis: population based cohort study. BMJ. 2013 Oct 15. 347:f5961. [Medline].
- Laidman J. Moderate and Severe Psoriasis Linked to Higher Kidney Risks. Medscape [serial online]. Available at https://www.medscape.com/viewarticle/812730. Accessed: October 21, 2013.